Odżywianie w cukrzycy
Odżywianie w cukrzycy.
Cofając się do minionych lat można zauważyć, że wskazania dietetyczne dla chorych na cukrzycę dotyczące spożywania węglowodanów były bardzo restrykcyjne. Potrawy zawierające cukier były wyłączone z diety. Każdy pacjent „łamiący zasady” miał ogromne poczucie winy. Obecnie wiemy, że takie podejście jest niewłaściwe i przestarzałe. Włączenie do diety pokarmów zawierających umiarkowane ilości cukru nie pogorszy kontroli glikemii.
Nawet jeżeli nie jest się chorym na cukrzycę, powinno się zwracać uwagę na to, co się je. Posiłki powinny być smaczne i dobrze wyglądać. Jeżeli pacjent sam nie jest w stanie skomponować sobie diety, powinien udać się do dietetyka, który pomoże przygotować jadłospis, uwzględniając godziny posiłków, a także zwyczaje panujące w rodzinie.
Zanim jednak odbędzie się wizyta u specjalisty, należy pamiętać o pewnych zasadach. Sposób przyrządzania posiłków oraz rozmiar połykanych kawałków pokarmu i żucie także wpływa na wartość glikemii. Np. całe jabłko powoduje wolniejszy wzrost stężenia glukozy we krwi niż sok jabłkowy, który zawiera mniejsze cząsteczki i ma postać płynu. Podgrzewanie rozkłada skrobię i powoduje, że cukier jest łatwiej dostępny i szybciej ulega strawieniu.
Produkty przygotowywane fabrycznie wymagają zwykle wysokich temperatur, co powoduje wzrost stężenia glukozy we krwi w porównaniu z posiłkami przygotowywanymi w domu. Glukoza znajdująca się w pożywieniu może zostać wchłonięta do krwi, gdy znajdzie się w jelitach. Nie wchłania się z błony śluzowej jamy ustnej. Wszystko, co powoduje, że żołądek wolniej uwalnia pokarm do jelit, wywoła także wolniejszy wzrost stężenia glukozy we krwi. I tak np. tłuszcz i błonnik spowalniają opróżnianie się żołądka, natomiast napój wypity do posiłku przyspiesza tę czynność. Posiłki powinno spożywać się w małych porcjach, ale częściej. Nie należy objadać się do syta.
Czynniki przyspieszające wzrost wartości glikemii:
- PODGRZEWANIE– powoduje rozpad skrobi znajdującej się w pokarmie
- PRZETWARZANIE– powoduje szybszy wzrost glikemii np. ryż łuskany (lepszy jest niełuskany) , ziemniaki tłuczone (lepsze są gotowane w mundurkach). Chleb z mąki pszennej spowoduje większy wzrost glikemii niż z mąki żytniej.
- NAPOJE PO POSIŁKU - powodują szybsze opróżnianie się żołądka
- ZAWARTOŚĆ GLUKOZY – dodatkowy cukier spożyty podczas posiłku spowoduje wzrost poziomu glikemii
- ZAWARTOŚĆ SOLI– sól zawarta w pożywieniu zwiększa wchłanianie glukozy do krwiobiegu.
Autor: Anna Bielan (specjalista pielęgniarstwa diabetologicznego)
Czym jest indeks glikemiczny IG i na czym polega dieta glikemiczna?
Czym jest indeks glikemiczny IG i na czym polega dieta glikemiczna?
Indeks glikemiczny IG szereguje żywność wg bardzo ważnej cechy tzn. jak szybko po ich spożyciu wzrasta stężenie cukru-glukozy we krwi
Indeks glikemiczny dotyczy przede wszystkim produktów spożywczych zawierających węglowodany tzw. proste i/lub złożone. Są to związki organiczne, których udział w dziennej racji pokarmowej żywieniu chorego na cukrzycę powinien być największy (zgodnie z obowiązująca Piramidą Zdrowego Żywienia i Aktywności Fizycznej).
Nauka o żywieniu to gałąź wiedzy o związkach pomiędzy pożywieniem a sposobem żywienia się, zdrowiem i życiem
prof. Aleksander Szczygieł
Indeks glikemiczny dla żywności zawierającej przede wszystkim lub w przeważającej ilości węglowodany w swoim składzie.
Umownie podzielono żywność na trzy grupy;
– żywność o niskim indeksie – poniżej 55
– żywność o średnim indeksie glikemicznym: 55-70
– żywność o wysokim indeksie glikemicznym: powyżej 70
w zależności od szybkości wchłaniania i przemiany w glukozę przez organizm człowieka
Tempo wzrostu glukozy we krwi po spożyciu danego produktu zostało porównane do tempa wzrostu po spożyciu czystej glukozy, dla której indeks przyjmuje się, że jest równy 100.
Glukoza to paliwo energetyczne, które tylko w tej postaci może być wykorzystane przez organizm człowieka.
Znajomość tego wskaźnika jest pomocne dla chorych na cukrzycę, umożliwia kontrolę nad produktami spożywczymi pobieranymi do komponowania posiłków bądź spożywania ich osobno.
Indeks glikemiczny to nie wystarczające źródło informacji o produktach spożywczych. Podstawowym źródłem informacji o wartości odżywczej i składzie pozostają ‘Tablice składu i wartości odżywczej’ dostępne na rynku wydawniczym opracowane przez Instytut Żywności i Żywienia. Indeks glikemiczny należy traktować jako uzupełnienie informacji o żywności.
Wpływ na niekorzystne podwyższenie indeksu glikemicznego ma:
– obróbka termiczna np.: gotowanie w wodzie jest mniej korzystne niż gotowanie na parze
– czas obróbki termicznej – im dłużej, tym IG jest wyższy
– rozdrabnianie np.: przecieranie, miksowanie, blendowanie mniej korzystne
– skład i ilość węglowodanów w produkcie, na który nie mamy czasem wpływu
- zawartość frakcji skrobi amylozy do amylopektyny w ziemniakach
— dojrzewanie owoców — bardzo dojrzałe banany mają wyższy indeks glikemiczny niż zielone banany
– brak lub mała zawartość błonnika pokarmowego – frakcji rozpuszczalnej i skrobi opornej
– temperatura np.: porcja gorącego ryżu w zupie mniej korzystniejsza metabolicznie niż ten sam ryż spożywany na zimno np.: w sałatce z ryżu, warzyw i wędlin
– spożywanie świeżych surowych produktów np.: warzyw i owoców
Wpływ na korzystne obniżenie indeksu glikemicznego mają:
– inne związki organiczne, białko i tłuszcze (łączenie ich z węglowodanami)
– produkty o wysokiej zawartości błonnika rozpuszczalnego np.: płatki owsiane dodawane do różnego rodzaju potraw, wypieków,
– wybór produktów nieprzetworzonych, jak najmniej oczyszczonych przemysłowo i w warunkach domowych
– obecność ziaren słonecznika, sezamu, lnu, pestek dyni
W żywieniu człowieka należy świadomie dobierać produkty i surowce spożywcze do produkcji żywności, posiłków. Czasem należy sięgnąć po produkt o wysokim indeksie glikemicznym ze względu na wysoką wartość odżywczą. Łączenie ich z produktami o niskim indeksie glikemicznym oraz białkiem i błonnikiem pozwoli na otrzymanie nie tylko dla chorego na cukrzyce, ale także zdrowej osoby prawidłowo skomponowanego pokarmu.
Korzyści zdrowotne ze stosowania w żywieniu produktów, posiłków o średnim i niskim indeksie glikemicznym:
– poprawa wyrównania metabolicznego
– niska odpowiedź glikemiczna
– obniżenie zapotrzebowania na insulinę
– poprawa wyrównania poziomu glikemii i lipidów
– sytość i niepojadanie między posiłkami
– hamowanie łaknienia
– chroni przed chorobami; otyłością, rakiem jelita grubego, cukrzycą ludzi zdrowych
Źródła:
1. H . Rudnicka i H. Ciborowska: "Dietetyka zdrowego i chorego człowieka"
2. Uniwersytet Przyrodniczy we Wrocławiu "Skrobia oporna"
3. www.sterefadiabetyka.pl https://strefadiabetyka.pl/jakie-produkty-obnizaja-poziom-cukru-we-krwi/
Kompleksowe leczenie chorego na cukrzycę.
Kompleksowe leczenie chorego na cukrzycę.
Cukrzyca jest to grupa chorób metabolicznych o różnej etiologii charakteryzujących się przewlekłą hiperglikemią spowodowaną zaburzeniami wydzielania lub działania insuliny, prowadząca do rozwoju miażdżycy tętnic oraz uszkodzenia licznych narządów, w tym wzroku, nerek i układu nerwowego.
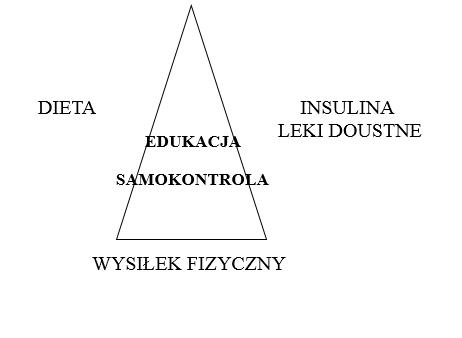
Kompleksowe leczenie chorego obejmuje:
- edukację
- żywienie
- wysiłek fizyczny
- farmakologia – leki doustne lub insulina
- samokontrola .
Każdy z wymienionych obszarów leczenia jest ważny.
 Żywienie chorego na cukrzycę to podstawowy element terapii, leczenia pacjenta z cukrzycą. Światowa Organizacja Zdrowia uznała, że przyczyną wielu chorób cywilizacyjnych, w tym cukrzycy typu 2, są błędy dietetyczne i złe nawyki żywieniowe Spośród wielu czynników wypływających na nasze zdrowie — żywienie jest czynnikiem, który pozostaje całkowicie pod naszą kontrolą. My decydujemy ostatecznie, co dostanie się do naszych ust a w konsekwencji do żołądka.
Żywienie chorego na cukrzycę to podstawowy element terapii, leczenia pacjenta z cukrzycą. Światowa Organizacja Zdrowia uznała, że przyczyną wielu chorób cywilizacyjnych, w tym cukrzycy typu 2, są błędy dietetyczne i złe nawyki żywieniowe Spośród wielu czynników wypływających na nasze zdrowie — żywienie jest czynnikiem, który pozostaje całkowicie pod naszą kontrolą. My decydujemy ostatecznie, co dostanie się do naszych ust a w konsekwencji do żołądka.
Pożywienie może być lekarstwem wykorzystywanym do profilaktyki, zapobiegania i leczenia wielu chorób m.in. c u k r z y c y.
Podstawą leczenia żywieniowego jest odpowiednio zaplanowana i zrozumiana przez pacjenta, a tym samym przestrzegana dzienna racja pokarmowa ustalona przez lekarza lub/i dietetyka. Prawidłowo zaplanowany jadłospis musi być dostosowany do indywidualnych potrzeb pacjenta w zależności od typu cukrzycy, wieku, wzrostu, rodzaju wykonywanej pracy, trybu życia i chorób współistniejących.
Celem leczenia żywieniowego w chorobie jest dostarczenie do organizmu odpowiedniej ilości energii, składników odżywczych w odpowiednich proporcjach, normalizacja glikemii, utrzymanie odpowiedniej masy ciała lub jej normalizacja, a tym samym poprawa sprawności fizycznej, ułatwienie leczenia farmakologicznego, prawidłowe przyswajanie składników odżywczych dostarczanych z pożywieniem oraz zapobieganie powikłaniom wynikającym z wadliwego odżywiania.
Składniki pokarmowe dzielimy na: związki organiczne tj. białka, tłuszcze, węglowodany, witaminy, kwasy nukleinowe oraz na związki nieorganiczne tj. wodę i sole mineralne.
Udział procentowy w całodziennym żywieniu związków organicznych: białka do 15%, tłuszczu 30 - 35 %, resztę około 50-60% powinny stanowić węglowodany przede wszystkim węglowodany złożone, natomiast proste — nie powinny przekraczać 10% ogółu węglowodanów. Ilość płynów obojętnych , najlepiej wody nie powinna być mniejsza niż 2 litry dziennie, zamiast soli zaleca się używania świeżych lub suszonych ziół.
Podstawowym źródłem energii w żywieniu człowieka są węglowodany złożone, których dobrym źródłem, zgodnie z obowiązująca od 2016 roku Piramidą Zdrowego Żywienia i Aktywności Fizycznej są warzywa i owoce w stosunku 3 do 1, produkty zbożowe z grubego przemiału, w mniejszym stopniu mleko i nabiał, ze względu na zawartość węglowodanów prostych. Poza tym zgodnie ze wspomnianą piramidą, warzywa strączkowe to również bogate źródło skrobi — węglowodanów złożonych, które w piramidzie znalazły miejsce wraz z produktami z mięsa i jego przetworów jako źródło białka. Należy pamiętać, że piramida została opracowana dla ludzi zdrowych ale jest punktem wyjścia dla dietetyków zajmujących się leczeniem żywieniowym ludzi chorych na cukrzycę. Dobry dietetyk powinien umieć dokonać modyfikacji żywienia ze względu podstawową jednostkę chorobową człowieka i inne współistniejące choroby.
PIRAMIDA ZDROWEGO ŻYWIENIA I AKTYWNOŚCI FIZYCZNEJ
IŻŻ 2016









Masz uwagi?
zgłoś incydent medyczny